Dernière mise à jour : 13 mars 2020
P. Montravers Département d‘Anesthésie-Réanimation CHU Bichat Claude Bernard. APHP, Paris. France.J.C. Lucet Unité Hospitalière de Lutte Contre les Infections. CHU Bichat Claude Bernard. APHP, Paris. France.
Remerciements pour leur relecture critique : S. Fournier, D. Longrois, S. Molliex, M. Raux, M. Samama, B. Veber, P. Berthelot, M.P. Dilly, A. Gouel, E. Kantor, M. Nimier, S. Provenchère, F. Servin, B. Hoszman.
Les propositions ci-dessous sont effectuées sur la base des connaissances à ce jour et des retours d’expérience. Il appartient à chaque établissement d’adapter ces éléments sur la base des moyens disponibles et des schémas organisationnels. Du fait de l’évolutivité de la situation et de l’amélioration des informations, une révision des recommandations sera probablement publiée dans les jours ou les semaines à venir.
Contamination
La majorité des infections COVID-19 ne présente pas de gravité. Les personnes à risque de formes compliquées sont les personnes âgées et les personnes atteintes de certaines pathologies chroniques (insuffisance respiratoire ou cardiaque…). Il existe néanmoins des formes sévères, essentiellement à type de détresse respiratoire voire de SDRA.
La contamination se fait principalement par voie aérienne (risque « gouttelettes »). Le risque de transmission inter humaine est élevé. Il passe par :
- Projection de grosses gouttelettes, avec contamination des muqueuses du visage directe ou indirecte par les mains contaminées
- Contamination des conjonctives
- La transmission aérienne par petites gouttelettes semble possible à l’occasion de manœuvres de réanimation (intubation, VNI, aspiration trachéale, ….). Si elle existe, elle est sans doute très accessoire
- Il existe des formes cliniques avec troubles gastro-intestinaux initiaux. Le virus est présent dans les selles diarrhéiques. Cette situation, peu fréquente, impose une protection de type contact identique à celle des patients porteurs d’entérobactéries multi-résistantes, en plus de la protection respiratoire détaillée, ci-dessous.
Les mesures proposées ont pour objectif d’éviter la dissémination de l’agent infectieux, la contamination des soignants et d’autres malades.
Définitions
Les définitions sont susceptibles d’évolution dans les jours ou semaines à venir du fait de l’évolution des connaissances, des moyens diagnostics disponibles et des règles COVID établies par les équipes d’hygiène et les infectiologues de l’établissement.
- Un patient infecté est défini comme un sujet ayant un prélèvement nasopharyngé positif par PCR.
- Un patient suspect est défini comme un sujet ayant des symptômes évocateurs (définitions actuelles : fièvre ≥38°C ou toux ou dyspnée fréquence respiratoire >22/min) et des critères d’hospitalisation (pneumopathie hypoxémiante ou comorbidités sévères). Cette définition très large a pour objectif de ne pas manquer de patient contaminé et d’éviter la dissémination virale parmi la population et les soignants.
Organisation de la procédure
Le plan d’action de l’équipe d’anesthésie doit être préparé et verbalisé entre les professionnels avec une assignation claire des taches respectives.
Les agents d’anesthésie et l’équipement d’anesthésie doivent être préparés à l’avance.
L’entrainement du personnel avant le patient index est au mieux nécessaire pour éviter les erreurs.
L’élimination des déchets contaminés à l’issue de la procédure suit les règles COVID établies par les équipes d’hygiène et les infectiologues de l’établissement.
Equipement du personnel soignant accueillant le patient au bloc opératoire
Tout le personnel impliqué dans la prise en charge doit porter un équipement de protection individuelle (EPI) selon les règles COVID établies par les équipes d’hygiène et les infectiologues de l’établissement. Cet équipement est composé de :
- un masque de protection (idéalement de type FFP2, sinon au minimum de type chirurgical correctement ajusté au visage)
- des lunettes de protection
- une blouse chirurgicale munie de poignets et de manches imperméabilisées
- des gants non stériles
Un entrainement du personnel pour les procédures d’habillage et déshabillage est nécessaire pour éviter les erreurs et la contamination.
Une stricte adhérence à ce protocole et une vigilance constante sont les meilleurs éléments pour limiter les transmissions et les contacts.
Une attention particulière doit être apportée à l’hygiène des mains avant mise en place et à l’ablation de l’EPI.
Le risque maximal de contamination du soignant survient lors du déshabillage en fin de procédure qui doit être fait sous supervision d’un collègue.
Préparation du patient et procédure d’ouverture de la salle
Le transfert d’un patient cas possible ou infecté COVID-19 dans la salle d’intervention et son retour en chambre après l’intervention doit être planifié du fait du risque d’aérosol généré par les procédures médicales.
- Les couloirs et ascenseurs doivent être dégagés de toute personne lors du transfert.
- Le patient doit porter un masque de soins/chirurgical durant le transfert vers la salle d’opération.
- Les personnels chargés du transfert et de l’accueil au bloc opératoire doivent être munis d’EPI intégrant un masque chirurgical.
- L’intervention est réalisée dans une salle sans modification de la ventilation.
- Il en est de même pour les procédures réalisées en dehors du bloc opératoire (salle de travail, salles d’endoscopie)
- Le personnel soignant du bloc opératoire est porteur d’EPI comprenant un masque chirurgical.
- La désinfection des mains par friction hydro-alcoolique est indispensable avant et après contact avec le patient.
- Le nombre de personnes impliquées dans la prise en charge doit être limité au minimum, idéalement sans sortie de salle ni échange de personnel durant toute la durée de la procédure.
- A la fin de la procédure, les gants sont ôtés immédiatement et une désinfection des mains par friction hydro-alcoolique est réalisée avant le déshabillage.
- Après déshabillage, le soignant doit éviter tout contact des mains avec les cheveux et le visage avant une seconde friction-hydro-alcoolique des mains.
- L’élimination de l’EPI à la fin de la procédure doit être réalisée en évitant de toucher les zones contaminées.
- Le matériel anesthésique est nettoyé avec les produits détergents décontaminants habituels.
Matériel requis pour la ventilation et l’aspiration
- Un filtre hydrophobe (en vert sur la figure ci-dessous) à haute capacité de filtration doit être interposé entre le circuit ventilatoire et le masque facial du côté du patient et/ou entre le tube trachéal et la pièce Y du circuit respiratoire (tuyaux). La ligne de prélèvement de gaz de l’appareil d’anesthésie doit être raccordée en amont du filtre du côté de l’appareil afin d’éviter la contamination de l’unité de mesure des gaz et par conséquent de l’ensemble de l’appareil d’anesthésie. Un filtre supplémentaire (en jaune sur la figure) au niveau de la valve expiratoire, (à placer entre le circuit patient et la valve expiratoire) est fortement recommandé en raison du risque de contamination du bloc patient lors de la déconnexion quotidienne et du remplacement du filtre en pièce Y.
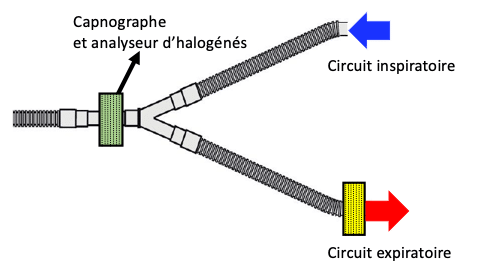
- Il n’y a aucune preuve d’une efficacité supérieure des filtres mécaniques sur les filtres électrostatiques vis à vis du COVID-19. Les filtres doivent être remplacés quotidiennement et après chaque patient COVID +. Le second filtre sur le circuit expiratoire est à changer avant le remplacement du filtre au niveau de la pièce en Y.
- Un système d’aspiration endotrachéale clos doit être utilisé, équipé d’un système de filtre jetable pour protéger de manière fiable le dispositif d’aspiration et l’environnement du patient contre toute contamination.
Procédures anesthésiques sur les voies aériennes
Une attention particulière doit être portée sur le risque liée aux aérosols et gouttelettes.
- La gestion des voies aériennes doit être réalisée par le senior le plus expérimenté.
- Les manœuvres sur les voies aériennes doivent systématiquement être réalisées par l’équipe soignante avec masque de protection de type FFP2, lunettes de protection et gants. Les personnels portent un masque chirurgical.
- Une pré-oxygénation en oxygène pur et une séquence d’induction rapide peuvent être proposés pour éviter la ventilation manuelle du patient qui pourrait favoriser les aérosols contaminés dans les voies aériennes du patient.
- En cas de ventilation manuelle, le masque d’anesthésie doit être ajusté à deux mains pour minimiser les fuites.
- En cas d’hypoxémie, de gradient alvéolo-artériel élevé, d’incapacité à tenir une apnée de 30 secondes ou de contre-indication à la succinylcholine, l’utilisation de petits volumes courants peut être utilisée.
- Dans tous les cas ci-dessus, les débits de gaz les plus faibles possibles doivent être choisis pour maintenir l’oxygénation.
- L’intubation vigile sous fibroscopie doit être évitée sauf indication spécifique du fait du risque de toux et d’aérosol lors de la pulvérisation de l’anesthésique local qui favorise la dispersion du virus en aérosols.
- L’utilisation de vidéo-laryngoscopie qui éloigne l’opérateur du patient peut être proposée en première intention.
- L’utilisation de l’intubation trachéale est préférable au masque laryngé.
- La ventilation mécanique en pression positive ne doit être démarrée qu’après gonflage du ballonnet de la sonde d’intubation.
- La curarisation doit être privilégiée pour éviter la toux et la dissémination d’aérosol contaminé
- Lors de la prise en charge de détresse respiratoire liée à l’infection respiratoire à coronavirus en dehors du bloc opératoire, l’utilisation de ventilation non-invasive ou d’oxygénation à haut débit doit être évitée pour éviter la création d’un aérosol du virus dans la pièce. Une intubation précoce devrait être envisagée chez un patient présentant une détérioration rapide.
- En cas de prise en charge d’un patient transféré de réanimation déjà intubé et ventilé, le circuit de ventilation de transport ne doit pas être déconnecté pour éviter toute contamination. Si une déconnection est nécessaire, le filtre patient est laissé sur la sonde. Une pause expiratoire de la ventilation associée à un clampage de la sonde d’intubation sont recommandés.
- Après la procédure, tout le matériel non protégé par filtre hydrophobe utilisé pour la ventilation et le matériel pour l’intubation est jeté ou désinfecté par un détergent désinfectant standard (Surfa safe, ….)(manche laryngoscope).
Précautions pour l’anesthésie loco-régionale et l’anesthésie rachidienne
- Les consignes liées à l’infection à Coronavirus sont intégralement applicables.
- Le patient doit porter un masque chirurgical et l’équipe soignante porte un EPI complet.
- L’anesthésie loco-régionale ou rachidienne doit être réalisée par le senior le plus expérimenté.
- En cas de signes de sévérité clinique (hypoxémie, trouble de conscience, agitation, défaillance d’organe…), l’anesthésie loco-régionale ou rachidienne n’est pas recommandée.
Suivi postopératoire
Les composants de l’EPI (masque, gants, lunettes, tablier) pour le personnel en charge de la surveillance postopératoire sont identiques à celles mises en place au bloc opératoire.
- En cas d’atteinte pauci-symptomatique (absence d’oxygéno-requérance) et en cas de séjour en salle de surveillance post-interventionnelle (SSPI) prévu inférieur à 60 minutes et/ou en cas d’anesthésie locorégionale ou rachidienne, le réveil est effectué dans la salle d’intervention puis le patient est transféré directement dans sa chambre à l’issue de la surveillance selon les règles énoncées pour son transfert au bloc opératoire.
- En cas d’atteinte pauci-symptomatique (absence d’oxygéno-requérance) et en cas de séjour en SSPI prévu de plus de 60 minutes, le patient est transféré dans en SSPI, avec un masque chirurgical, idéalement dans une pièce à part ou au minimum isolé par des paravents. Le patient est transféré dès que possible dans sa chambre à l’issue de la surveillance.
- En cas de patient de réanimation (ou d’unité de soins continus) suspect ou infecté à Coronavirus pris en charge au bloc opératoire, le patient est transféré directement dans sa chambre de réanimation à l’issue de l’intervention.
Référentiels
- Nouvelle définition des cas de COVID-19 et prise en charge de ces patients. Ministère des Solidarités et de la Santé. Direction Générale de la Santé Référence MARS 2020_8. 01/03/2020
- Procédure de prise en charge au bloc opératoire d’un patient infecté par le nCoV 2020, GED CHU Bichat Claude Bernard. APHP.7
- Avis relatif aux indications du port des masques chirurgicaux et des appareils de protection respiratoire de type FFP2 pour les professionnels de sante. Société Française d’Hygiène Hospitalière – 04 mars 2020
- Organisation Mondiale de la Santé (OMS) 2020. Rational use of personal protective equipment for coronavirus disease 2019 (COVID-19). Interim guidance 27 February 2020. https://apps.who.int/iris/bitstream/handle/10665/331215/WHO-2019-nCov-IPCPPE_use-2020.1-eng.pdf
- Société française d’Hygiène Hospitalière (SF2H) 2013. Prévention de la transmission croisée par voie respiratoire : air ou gouttelettes. https://www.sf2h.net/publications/prevention-de-transmission-croisee-voie-respiratoire-air-goutelettes
- Société française d’Hygiène Hospitalière (SF2H) 2018. AVIS N° 2018-01/SF2H du 23 mars 2018 relatif au choix et à l’utilisation adaptée d’un appareil de protection respiratoire. https://www.sf2h.net/publications/avis-n-2018-01-sf2h-du-23-mars-2018-relatif-au-choix-et-a-lutilisation-adaptee-dunappareil-de-protection-respiratoire
- Recommandations de la fondation américaine pour la sécurité du patient, recommandations de l’ASA.
- Coronavirus Disease 2019 (COVID-19) and Pregnancy: What obstetricians need to know, Fev 2020.
- Outbreak of a new coronavirus: What anaesthetists should know. British Journal of Anaesthesia. doi:10.1016/j.bja.2020.02.008


