Les résultats de plusieurs études conduites pendant les premières vagues épidémiques de COVID-19 avait conduit la SFAR à préconiser un report de toute chirurgie programmée chez un patient ayant une PCR SARS-CoV-2 préopératoire positive d’au moins 6 semaines révolues [1]. En janvier 2022, l’avènement de la vaccination contre le SARS-CoV-2 et les premières preuves montrant que les formes asymptomatiques de COVID-19 préopératoire étaient associées à moins de détresses respiratoires postopératoires que les formes symptomatiques [2], avaient conduit la SFAR à raccourcir le délai de report à 4 semaines chez les patients vaccinés ayant présenté une forme asymptomatique, tout en maintenant un délai de report à 6 semaines chez les autres.
Des données récentes collectées en 2022, dont celles apportées par l’étude DROMIS-22, projet multicentrique collaboratif porté par la SFAR [3], apportent aujourd’hui des informations actualisées sur le surrisque postopératoire des patients ayant présenté une COVID-19 préopératoire. Cette étude a rapporté une absence de surrisque de morbidité respiratoire postopératoire dans une population de patients très majoritairement vaccinés opérés de chirurgies tout venant, que le délai retenu pour définir une « COVID-19 préopératoire » soit de 8 semaines, 6 semaines ou 3 semaines avant la chirurgie. En revanche, il existait un surrisque de morbidité respiratoire postopératoire important (OR >4) chez les patients présentant des symptômes de COVID-19 le jour de la chirurgie.
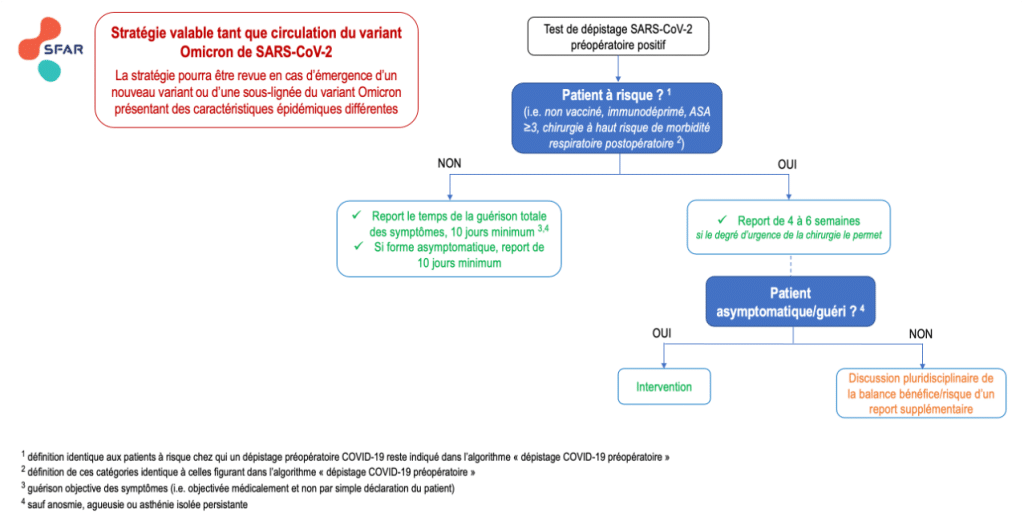
Ceci conduit la SFAR à préconiser en cas de test préopératoire positif chez un patient non particulièrement à risque, représentant la majorité des patients se présentant au bloc opératoire pour une chirurgie programmée, une réduction du délai de report au temps nécessaire à la guérison objective des symptômes chez les patients ayant présenté une COVID-19 symptomatique (et de 10 jours minimum). Chez les patients asymptomatiques, le délai de report préconisé est de 10 jours minimum. Cette durée de 10 jours correspond à la durée estimée de contagiosité, pendant laquelle il est recommandée d’appliquer les précaution contact et gouttelettes du fait du risque de transmission aux soignants ou aux autres patients. Un report de 10 jours minimum chez les patients non à risque permet donc d’une part de vérifier qu’un patient asymptomatique au diagnostic n’était pas en phase pré-symptomatique, et d’autre part de quasiment annuler les risques de transmission.
En revanche, l’étude DROMIS-22 n’était pas assez puissante pour répondre à la question d’un éventuel surrisque respiratoire postopératoire spécifiquement pour les sous-populations reconnues comme ayant un risque individuel supérieur (patients non vaccinés, immunodéprimés, ASA ≥3, opérés de chirurgie à haut risque respiratoire postopératoire…). Dans ce contexte, et en attendant de nouvelles études complémentaires conduites dans ces sous-population, le principe de précaution conduit la SFAR à maintenir une préconisation de report de 4 à 6 semaines pour ces patients (plutôt 4 semaines chez les patients ayant présenté une COVID-19 asymptomatique et/ou les moins immunodéprimés ou comorbides, et plutôt 6 semaines chez les patients ayant présenté une COVID-19 symptomatique et/ou les plus immunodéprimés ou comorbides).
Cette stratégie est résumée dans l’algorithme suivant. Les définitions des patients « à risque » et « non à risque » sont les mêmes que dans l’algorithme du 28 février 2023 sur le dépistage préopératoire de la COVID-19, dans lequel les patients non à risque n’ont plus besoin obligatoirement d’un dépistage préopératoire, tandis qu’il reste indiqué chez les patients à risque. Nous rappelons toutefois que cet algorithme donne des principes généraux, et qu’il peut être discuté à l’échelle individuelle, notamment en contrebalançant les bénéfices attendus d’un report avec les risques engendrés par le décalage de la chirurgie.
La SFAR insiste enfin sur le fait que cette stratégie actualisée ne vaut que tant que le variant Omicron (et ses sous-lignées BA.2, BA.4 et BA.5) est la souche circulante majoritaire de SARS-CoV-2 en France. En effet, l’apparition d’un nouveau variant ou d’une nouvelle sous-lignée de SARS-CoV-2 qui présenterait des caractéristiques épidémiques différentes, et possiblement un impact péri-opératoire différent, pourrait justifier un changement de stratégie, que ce soit dans le sens d’un retour à une période de report plus longue ou à l’inverse d’un abandon global du report au-delà de la période nécessaire à la guérison des symptômes.
[1] COVIDSurg Collaborative and GlobalSurg Collaborative. Timing of surgery following SARS-CoV-2 infection: an international prospective cohort study. Anaesthesia. 2021 Jun;76(6):748-758
[2] Kiyatkin ME, Levine S, Kimura A, et al. Increased incidence of post-operative respiratory failure in patients with pre-operative SARS-CoV-2 infection. J Clin Anesth 2021 Nov;74:110409.
[3] Garnier M, Constantin JM, Cinotti R, et al. Association of preoperative COVID-19 and postoperative respiratory morbidity during the Omicron epidemic wave: the DROMIS-22 multicentre prospective observational cohort study. EClinicalMedicine 2023 Apr;58:101881. doi: 10.1016/j.eclinm.2023.101881.